糖尿病治療薬を詳しく勉強したい薬剤師・薬学部生向けに
・糖尿病治療のエッセンス 2022年版
・糖尿病標準診療マニュアル2022(以下マニュアル)
を参考に糖尿病合併症についてまとめています。
 暗記が苦手な薬学部生にみてほしい。
暗記が苦手な薬学部生にみてほしい。薬学部では勉強量が多く時間が足りないと感じることが多いでしょう。ゴロはキーワードに強引に意味を与えるので、ハマれば暗記も早いし忘れにくい。だから、勉強時間の短縮に役立つ!!しかし、1つ1つスマホで調べていたら大幅なタイムロスです。そこで、ブログの薬理ゴロを収集して紙ベース(フルカラー)にしました。より効率的に勉強して、別分野の勉強時間や趣味の時間をつくりましょう。Time is money! お金で時間を買ってください。しかも当ブログなら購入前にゴロを確認でき、自分に合っているか否かを試せます。多くのゴロでビビッとフィーリングが合えば、紙ベースをオススメします。
メルカリへのリンクはコチラ糖尿病網膜症
●初診時に必ず眼科医も受診するように指導する。
眼科医とは密接に連絡をとり、検査結果や治療内容などの診療情報を共有する。
眼科受診間隔の目安(原則的には眼科医に定期的診察を依頼する)
| 網膜症なし | 1回/1年 |
| 単純網膜症 | 1回/6ヵ月 |
| 増殖前網膜症 | 1回/2ヵ月 |
| 増殖網膜症 | 1回/1ヵ月 |
<単純網膜症>
網膜にある毛細血管が高血糖のためにもろくなります。その結果、毛細血管が瘤のようになったり、毛細血管から血液が漏れたり、漏れ出た血液中のたんぱく質や脂質の成分が網膜に沈着したりします。
<増殖前網膜症>
毛細血管の障害がさらに進むと毛細血管が閉塞して、網膜の中に酸素や栄養が行き渡らない部分ができます。その近くにある細小血管は拡張、蛇行などの異常を示し、神経も血が足りないためにむくんでしまいます。
<増殖網膜症>
毛細血管が閉塞して足りなくなった酸素を補うために、網膜から新生血管ができます。新生血管はもろくて簡単に壊れてしまうため大きな出血を硝子体中に起こしてしまいます(硝子体出血)。新生血管の周りに増殖膜と呼ばれる組織ができ、それが網膜を引っ張って網膜剥離を起こすことがあります。硝子体出血や網膜剥離は、視力低下や失明の原因となります。
各網膜症の説明文の参考:糖尿病情報センター 網膜症
https://dmic.ncgm.go.jp/general/about-dm/060/050/01.html
●眼科医の治療が必要な状態:増殖前網膜症、増殖網膜症、黄斑症(単純網膜症の時期でも発生することに注意)、白内障、緑内障、硝子体出血、網膜剥離など。
注:急激な血糖コントロールや低血糖は網膜症を悪化させる危険性があるので注意する。
糖尿病性腎症
●腎症進展の指標と病期分類:糸球体濾過量(GFR、推算糸球体濾過量:eGFRで代用する)と尿中アルブミン排泄量あるいは尿タンパク排泄量によって評価する
●腎症進展の予防には、肥満是正、禁煙とともに、厳格な血糖、血圧、脂質の管理が最も重要。早期の介入によって寛解も期待できる。
血糖降下薬としてはSGLT2阻害薬およびGLP-1受容体作動薬において尿アルブミンおよびタンパクの減少や腎機能低下の抑制が期待できる。
●十分な血圧のコントロール(管理目標130/80mmHg未満)は腎症の進行を遅らせる。
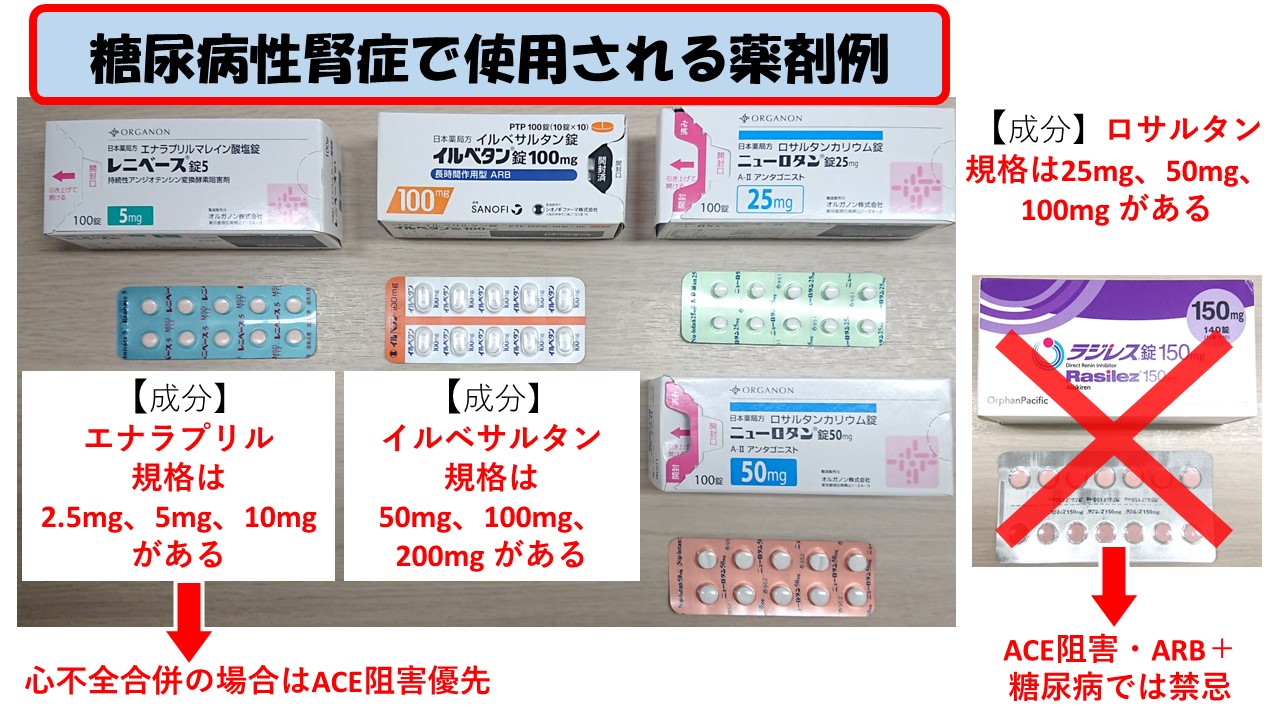
第2期以降はアンジオテンシン変換酵素(ACE)阻害薬やアンジオテンシンII受容体拮抗薬(ARB)が第一選択薬であり、尿アルブミンおよびタンパクの減少や腎機能低下の抑制が期待できる。
なお、マニュアル内では処方例として、
・エナラプリル(商:レニベース)
・イルベサルタン(商:アバプロ、イルベタン)
・ロサルタン(商:ニューロタン)
などが挙げられている。
※ACE阻害薬・ARBを投与している糖尿病患者は、アリスキレン(商:ラジレス)との併用は避ける(非致死性脳卒中、腎機能障害、高カリウム血症及び低血圧のリスク増加が報告されているため:ラジレス添付文書より)。
※心不全合併の場合は、ACE阻害薬を優先する。
●第3期からは減塩(6.0g/日未満)が推奨される。腎機能の低下に伴い、タンパク質制限(0.8~1.0g/kg目標体重/日)を考慮してもよい。
表:糖尿病性腎症病期分類注1
| 病期 | 尿アルブミン値(mg/gCr) あるいは 尿タンパク値(g/gCr) |
GFR(eGFR) (mL/分/1.73m²) |
| 第1期(腎症前期) | 正常アルブミン尿 (30未満) |
30以上注2) |
| 第2期(早期腎症期) | 微量アルブミン尿 (30~299)注3) |
30以上 |
| 第3期(顕性腎症期) | 顕性アルブミン尿(300以上)あるいは 持続性タンパク尿(0.5以上) |
30以上注4) |
| 第4期(腎不全期) | 問わない注5) | 30未満 |
| 第5期(透析療法期) | 透析療法中 |
注1)糖尿病性腎症は必ずしも第1期から順次第5期まで進行するものではない。本分類は、厚労省研究班の成績に基づき予後(腎、心血管、総死亡)を勘案した分類である(ClinExpNephrol18:613-620、2014)。
注2)GFR60mL/分/1.73m²未満の症例はCKDに該当し、糖尿病性腎症以外の原因が存在し得るため、他の腎臓病との鑑別診断が必要である。
注3)微量アルブミン尿を認めた症例では、糖尿病性腎症早期診断基準に従って鑑別診断を行ったうえで、早期腎症と診断する。
注4)顕性アルブミン尿の症例では、GFR60mL/分/1.73m²未満からGFRの低下に伴い腎イベント(eGFRの半減、透析導入)が増加するため、注意が必要である。
注5)GFR30mL/分/1.73m²未満の症例は、尿アルブミン値あるいは尿タンパク値にかかわらず、腎不全期に分類される。しかし、とくに正常アルブミン尿微量アルブミン尿の場合は、糖尿病性腎症以外の腎臓病との鑑別診断が必要である。
【重要な注意事項】本表は糖尿病性腎症の病期分類であり、薬剤使用の目安を示した表ではない。糖尿病治療薬を含む薬剤、とくに腎排泄性薬剤の使用にあたっては、GFR等を勘案し、各薬剤の添付文書に従った使用が必要である。
糖尿病性腎症合同委員会糖尿病性腎症病期分類2014の策定(糖尿病性腎症病期分類改訂)について糖尿病57:529-534、2014より一部改変
糖尿病性神経障害

●感覚・運動神経障害:両下肢のしびれ、疼痛、知覚低下、異常知覚などの末梢神経症状とアキレス腱反射の消失や振動覚および触覚(モノフィラメントなどで判定)の異常があるが、脊椎疾患、脳血管障害、下肢の循環障害との鑑別を要する。
●自律神経障害:起立性低血圧、胃無力症、便通異常、無力性膀胱、無自覚性低血糖、無痛性心筋虚血(突然死の原因となる)、勃起障害(ED)など。
●単神経障害:外眼筋麻痺や顔面神経麻痺など。
●感覚運動神経障害に対しては、
アルドース還元酵素阻害薬:エパルレスタット(商:キネダック)
●疼痛に対しては
非ステロイド系消炎鎮痛薬:NSAIDs
Ca2+チャネルα2δサブユニットリガンド:
プレガバリン(商:リリカ)、ミロガバリン(商:タリージェ)
セロトニン・ノルアドレナリン再取り込み阻害薬:デュロキセチン(商:サインバルタ)
三環系抗うつ薬:アミトリプチリン(商:トリプタノール)
などを用いて症状の軽減をはかるが副作用(眠気、ふらつき等)に注意が必要であり、心理的サポートを要することも多い。
なお、マニュアルにおいては
抗てんかん薬:バルプロ酸(商:デパケン)、カルバマゼピン(商:テグレトール)
も例に挙げられている。
●EDの薬物治療の際には、虚血性心疾患(糖尿病では無痛性のことがある)、および亜硝酸薬内服の有無を必ず確認する。
糖尿病性足病変
●神経障害、血管障害、外傷、感染症などが複雑に関与して、下肢に潰瘍や壊疽が生じる。
●原因や悪化には神経障害による感覚鈍麻が関与していることが多い。
●日常生活における熱傷、外傷、胼胝(べんち)、靴ずれなどの予防および早期発見・早期治療が重要である。
●足をよく観察し、常に清潔にして、異常があればすぐに受診するように指導する。
爪の変形や白癬菌感染、潰瘍は、皮膚科をはじめとする専門医での治療が望ましい。
動脈硬化性疾患
(冠動脈疾患、脳血管障害、末梢動脈疾患)
●糖尿病は動脈硬化性疾患のリスクを高めるが、糖尿病にまで至っていない境界型の段階でも動脈硬化性疾患のリスクが上昇する。腹部肥満を基盤とし、耐糖能異常、高血圧あるいは脂質異常症のうち複数を合併するメタボリックシンドロームがハイリスク群として注目されており、禁煙を含めた早期からの対策が必要である。
糖尿病患者の死因として多い虚血性心疾患は、糖尿病では症状がはっきりしないことが多い(無症候性、非定型的)。心電図(可能ならトレッドミル負荷心電図)、心エコー、冠動脈CTなどの検査法がある。
●脳血管障害では、小さな梗塞が多発する傾向があり、一過性脳虚血発作や軽い麻痺をくり返し、徐々に脳血管性認知症に至る例もある。頸動脈エコー、頭部CT、頭部MRIなどで評価することができる。
糖尿病合併症の予防と管理は、厳格な血糖コントロールが基本であるが、合併する高血圧症や脂質異常症も十分に管理する必要がある。
以下の指標のコントロールも重要である。
目標体重の維持: BMI 22~25
血圧:130/80mmHg未満 (家庭血圧で125/75mmHg未満)
LDLコレステロール: 120mg/dL未満 (末梢動脈疾患, 網膜症, 腎症、神経障害
合併時,または喫煙ありの場合は100mg/ dL未満を考慮し, 冠動脈疾患またはアテローム血栓性脳梗塞の既往がある場合は70mg/dL未満を考慮する)
HDLコレステロール:40mg/dL以上
中性脂肪: 150mg/dL未満 (空腹時)、175mg/dL未満(随時)
non-HDLコレステロール 150mg/dL未満 (高リスク病態ではLDLコレステロールの管理目標値に30mg/dLを加えた値を考慮する)
注)目標BMIは年齢により異なり、下記を目標とするが目標BMIを下回っても積極的に体重増加を図らなくてよい。
65歳未満:目標BMI=22
65歳以上:目標BMI=22~25
LDLコレステロールは、以下のFriedewaldの式で計算する、または直接法を用いる。
LDLコレステロール=総コレステロールHDLコレステロール中性脂肪/5
ただし空腹時の中性脂肪値が400mg/dL以上、および食後採血の場合は、non-HDLコレステロール(=総コレステロールHDLコレステロール)か直接法を用いる。
併存疾患
ここでは糖尿病を罹患することで合併するリスクが高くなるが、糖尿病治療によるリスクの低下が必ずしも明らかにされていない疾患をまとめた。
●歯周病は歯周病原細菌の感染による慢性炎症性疾患で、糖尿病の重大な合併症の一つであり、とくに高齢者、喫煙者、肥満者、免疫不全者で罹患率が高い。血糖コントロールの不良は歯周病を悪化させ、歯周病が重症であるほど血糖コントロールは不良となる。歯周病の治療によって血糖コントロールが改善することが報告されている。歯周病は治療とメンテナンスが重要であるので、かかりつけ歯科医と連携を持つ。
●認知症は糖尿病患者においてアルツハイマー型が1.5倍、脳血管性認知症が2.5倍多い。高血糖のみならず重症低血糖が発症リスクを高める。多職種チームによるサポートが重要である。
●癌は糖尿病患者の死因の第1位であり、肺癌、肝癌、膵癌の順に比率が高い。がん検診を普段から勧め、血糖コントロールの急激な悪化や急激な体重減少がみられた場合には癌を原因の一つとして鑑別する


-640x360.jpg)

