今回は糖尿病の病態・薬物治療をまとめます。
情報量が多いため、少しでも覚えやすいように随所にゴロや暗記術をいれています。
ぜひ参考にしてください。
薬学部では勉強量が多く時間が足りないと感じることが多い
でしょう。ゴロはキーワードに強引に意味を与えるので、ハマれば暗記も早いし忘れにくい。
だから、勉強時間の短縮に役立つ!!
しかし、1つ1つスマホで調べていたら大幅なタイムロスです。
そこで、ブログの薬理ゴロや衛生ゴロを収集して書籍(薬理ゴロは紙も電子書籍版もあり)にしました。
より効率的に勉強して、別分野の勉強時間や趣味の時間をつくりましょう。
Time is money! お金で時間を買ってください。
しかも当ブログなら購入前にゴロを確認でき、自分に合っているか否かを試せます。
多くのゴロでビビッとフィーリングが合えば、書籍をオススメします。(個人的には紙書籍の方が勉強しやすいですが、電子書籍の方が印刷コストの兼ね合いでお安いです)
① 糖尿病の病態
概要
インスリン作用不足による慢性の高血糖状態を主徴とする代謝疾患群である。糖尿病では糖代謝異常による高血糖状態が長期にわたると、糖尿病神経障害や糖尿病網膜症、糖尿病腎症をきたすようになる。
慢性高血糖状態になる原因は以下の2つである。
1) インスリン分泌不全
2) インスリン抵抗性増大
1 膵臓ホルモン
膵臓ホルモンは膵臓ランゲルハンス島から分泌される。
A(α) 細胞→グルカゴン
B(β)細胞→インスリン
D (δ) 細胞→ソマトスタチン
(1)グルカゴン
「アミノ酸 29個から成る単鎖ペプチドで膵臓ランゲルハンス島A(α) 細胞から分泌さ
れる。
●グルカゴンの特徴
<分泌>
・血糖の低下により促進され、血糖の上昇によって抑制される
<生理作用>
・肝細胞のアデニル酸シクラーゼを活性化し、 cAMPの上昇を介してグリコーゲンの分解を促進する→血糖上昇
・cAMP の上昇を介して脂肪組織のホルモン感受性リパーゼを活性化し、トリグリセリド分解を促進するので、 血中遊離脂肪酸は増加する インスリン、ソマトスタチン、 成長ホルモン(GH)の分泌促進
(2) インスリン
インスリンは、 51個のアミノ酸から成るポリペプチドで、 21個のアミノ酸から成る A鎖と30個のアミノ酸から成るB鎖が2個のジスルフィド結合 (-S-S-) で連結された 構造をしている。 膵臓ランゲルハンス島B(β) 細胞から分泌される。
●インスリンの特徴
<分泌>
・ランゲルハンス島 B (β) 細胞からのみ分泌される
・血糖の上昇により分泌が促進され、血糖が低下すると抑制される
インスリン分泌機構
ブドウ糖は膵臓ランゲルハンス島B(B) 細胞膜に存在するグルコーストランスポーター (GLUT2 : glucose transporter 2. 糖輸送担体)を通して取り込まれる
↓
ブドウ糖は解糖系に入り代謝され ATPが産生される
↓
ATP感受性 K+チャネルが閉鎖し、細胞膜が脱分極
↓
脱分極により電位依存性 Ca²+チャネルが開口し、Ca²+流入
↓
インスリン分泌
インスリンの分泌機構はSU剤の薬理ゴロで覚えよう!
<SU剤の薬理ゴロ>
Key(キー)ちゃんと閉じて、網戸もする方。でも母ちゃんは開けちゃう
剤 薬理ゴロ.jpg)
「Keyちゃんと閉じて」
(SU受容体に結合して)Kチャネルを閉じる
「網戸」語尾:~aミド(グリメピリド例外)※糖尿病領域に限る
「する方」スルホニル系尿素
「母ちゃんは開けちゃう」Ca2+チャネルは開けて(インスリン分泌を促進)
<生理作用>
インスリンは、インスリン受容体のα サブユニットに結合し、 β サブユニットのチロシンキナーゼ活性を亢進させる
・グルコースの細胞内取込み促進 (主に骨格筋、脂肪組織)
・グリコーゲン合成促進、 グリコーゲン分解抑制(主に肝臓)
この2つの作用で血糖低下作用やグルコース遊離抑制作用を示す。
・脂肪組織へのグルコース輸送促進の結果、 脂肪組織でのトリグリセリド合成促進→肥満、トリグリセリド分解抑制
・筋肉ではアミノ酸からのタンパク質合成促進、タンパク質分解抑制
・血清カリウム値低下作用を示す
(覚え方)
インスリンは、血中のブドウ糖とカリウムを同時に細胞内に取り込んで、血糖値を下げます。
これだけを覚えると忘れやすいのでGI療法も一緒に覚えましょう。
GI療法は、上記作用を利用した高カリウム血症の治療法です。インスリンとブドウ糖を同時に投与することで血液中のカリウム濃度を下げます(ブドウ糖も投与するのは低血糖を起こさないようにするため)。
<生合成>
膵臓ランゲルハンス島 B (β) 細胞内でプレプロインスリンが合成され、それがプロインスリン、ついでインスリンになる。プロインスリンは、A鎖とB鎖が結合ペプチド (Cペプチド)でつながった構造をしており、A、B鎖とCペプチドとの間のペプチド結合が切断されてインスリンとなる
(3) ソマトスタチン
<分泌>
膵臓ランゲルハンス島D (δ) 細胞で産生・分泌
<生理作用>
膵臓ランゲルハンス島からのグルカゴン、インスリン分泌を抑制する
分類
糖尿病は、病因と病態から大きく4つに分類される。
●糖尿病の成因による分類
| 分類 | 特徴 |
| 1型糖尿病 | 自己免疫性あるいは特発性のもの |
| 2型糖尿病 | インスリン分泌低下を主体とするものと、 インスリン抵抗性が主体で、それにインスリンの相対的不足を伴うものがある |
| その他の特定の機序、疾患によるもの | 遺伝因子として遺伝子異常が同定されたものや他の疾患 、条件に伴うもの (膵外分泌疾患、感染症など) |
| 妊娠糖尿病 | 妊娠がきっかけとなって耐糖能異常から糖尿病を発症するもの |
1.1型糖尿病
膵臓ランゲルハンス島B(β)細胞の破壊による絶対的なインスリン欠乏によって生じる糖尿病で、自己免疫性と特発性に分けられる。
自己免疫性では膵臓ランゲルハンス島B(B) 細胞に対する自己抗体の産生により、膵臓ランゲルハンス島 B(β) 細胞が破壊されインスリンが分泌されなくなる。一方、特発性とは自己抗体が証明できないまま、インスリン依存状態に至るものをいう。
●1型糖尿病の特徴
| インスリン分泌能 | 特に空腹時に著しく低下(空腹時C ペプチド (CPR) 0.6 ng/mL 未満 |
| 遺伝的要因 | 低い |
| HLAとの相関性 | HLAに特徴がある |
| 自己抗体 | ・発初期にICA抗体陽性、 抗GAD 抗体陽性が約70%に見られる。 ・膵ラ島抗体、膵ラ島細胞膜抗体が陽性を示す ・ウイルス感染 (コクサッキーウイルスなど)により自己抗体を産生 し、膵臓ランゲルハンス島B(B) 細胞と抗原抗体反応を起こす |
| 発症年齢 | 小児、若年者(25歳以下に多い) |
| 肥満度 | 非肥満者に多い |
| 臨床指標 | ・血糖値: 高い 不安定 ・ケトン体:著増 (ケトアシドーシス傾向になりやすい) |
| 注意 | 糖尿病ケトアシドーシス |
| 治療 | インスリンが絶対的に不足しているため、インスリン投与が不可欠 (食事療法、運動療法も重要である) |
2.2型糖尿病
インスリンの分泌障害とインスリン抵抗性が関与している。 標的組織 (肝臓、筋肉、 脂肪組織など)のインスリン感受性低下 (インスリン抵抗性)や、インスリン分泌の低下 によりインスリン作用の相対的不足に至るものをいう。インスリン抵抗性の増大や動脈硬化症の進展には、脂肪細胞から分泌されるアディポサイトカインの異常(アディポネクチンの分泌低下、TNF-αの分泌亢進) が関与する。 さらに、遺伝的要因と生活習慣 (肥満、運動不足、ストレスなど)や加齢が発症に大きく関与する。 日本の全糖尿病患者の95%以上を占める。
抵抗性の増大メカニズムは、インスリン抵抗性改善薬ピオグリタゾンの作用の逆で覚える!
<ピオグリタゾンの薬理ゴロ>
オグリはペッパー我慢し、「あちぃーね」増えるが抵抗はせず
「オグリ」ピオグリタゾン(商:アクトス)
「ペッパー我慢し」PPAR₋γを刺激
「あちぃーね増える」(PPAR₋γを刺激で)アディポネクチンの産生増加(やTNF₋αの産生抑制)し
「抵抗せず」インスリン抵抗性改善薬
使うのはゴロの一部ですが、インスリン抵抗性はアディポネクチンの分泌低下で起こる。薬はその逆。
炎症性サイトカインであるTNF-αは、病期だと増えて悪さし、薬はそれを抑えるイメージ
●2型糖尿病の特徴
| インスリン分泌能 | インスリン分泌不全ではやや低値(空腹時 CPR 1.0ng/mL以上)、 インスリン抵抗性状態では高値を示す |
| 遺伝的要因 | 高い(家族歴あり) |
| HLA との相関性 | なし |
| 自己抗体 | 陰性 |
| 発症年齢 | 40歳以上に多い |
| 肥満度 | 肥満又は肥満の既往が多く、インスリン抵抗性が起こりやすい |
| 臨床指標 | ケトン体 通常(-)。 増加してもわずかである |
| 注意 | 高浸透圧高血糖状態 |
| 治療 | ・食事療法と運動療法 ・インスリンの投与なしで血糖コントロールができる場合と、インスリンの投与が必要なものに分けられる |
症状
「糖尿病の症状は、1型、2型糖尿病ともにほぼ同じである。2型糖尿病はゆっくりと発症するため、空腹時血糖値が126mg/dL付近では長期にわたって自覚症状がない。 糖尿病の症状は、長期間にわたる血中や組織中のブドウ糖濃度の上昇によって生じる。 進行すると体重減少、多飲、多尿、口渇などが生じる。
1 急性症状
代表的な急性症状は脱水症状である。 尿糖の増加により浸透圧性利尿が生じて細胞内 の水は血中へ移行し、 尿中へと排泄され脱水状態に至る。 脱水状態では口渇、多飲、多尿をきたし、体重が急激に減少する。
2 合併症
(1) 急性合併症
(a) 昏睡
●糖尿病昏睡の分類
| 分類 | 特徴 |
| 糖尿病ケトアシドーシス | ・極度なインスリン作用不全により、 高血糖、高ケトン血症 (息は熟柿のような甘いにおいがする)、 アシドーシス (pH7.35 未満) を生じ、 重症例では意識障害をきたす ・ブドウ糖がエネルギー産生に利用できないため、代償的に脂肪酸分解 (β酸化) が亢進し、肝臓でのケトン体生成が増加する。 血中ケトン体の増加によりアシドーシス(代謝性アシドーシス) を呈する ・アシドーシスが進行するとケトアシドーシス性糖尿病昏睡となる インスリン作用不足→糖利用能低下→脂肪酸分解 (β酸化) 促進 →ケトン体生成亢進→代謝性アシドーシス(ケトアシドーシス) →ケトアシドーシス性糖尿病昏睡 |
| 高浸透圧高血糖状態 | ・著しい高血糖 (600mg/dL以上) と脱水による高浸透圧血症 ( 320 mOsm/L以上) により循環不全が起こる ・著明なケトアシドーシスを呈することは少ない ・尿糖(+++)→浸透圧性利尿 細胞内脱水 (急激なやせ) →高浸透圧高血糖状態 |
(b) 感染症
糖尿病患者は、顆粒球の貪食能の低下により感染症に罹患しやすい。 尿路感染症や皮膚感染症にかかりやすく、肺結核もまれではない。 糖尿病患者が手術や抜歯を受けるには注意を要する。
(2) 慢性合併症
慢性合併症は、血管障害合併症とその他の合併症に分けられる。血管障害合併症は、細小血管障害と大血管障害(動脈硬化性血管障害) とに大別される。
細小血管障害は、細小血管(毛細血管)の病変が原因で生じる病態で、 糖尿病に特徴的 な合併症である。 糖尿病神経障害、糖尿病網膜症、 糖尿病腎症が主として発症し、これ らを三大合併症という。 最終糖化反応物 (AGEs) による微小血管の周囲細胞や内皮細胞障害が関与しているという報告がある。
大血管障害は、動脈硬化に由来する合併症で、 糖尿病に特異的とはいえないが、その発症頻度が数倍高くなる。 糖尿病自体が危険因子となり、他の危険因子 (高血圧、脂質異常症、肥満、喫煙など) と絡みあって発症する。 その他の合併症には白内障、緑内障、骨粗しょう症などがある。
(ゴロ)血糖あげすぎて、しめじを合併
「血糖あげすぎ」糖尿病
「あげす」AGEsにより
「し」神経障害
「め」目の障害:網膜症
「じ」腎症
●糖尿病の慢性合併症
| 合併症 | 特徴 |
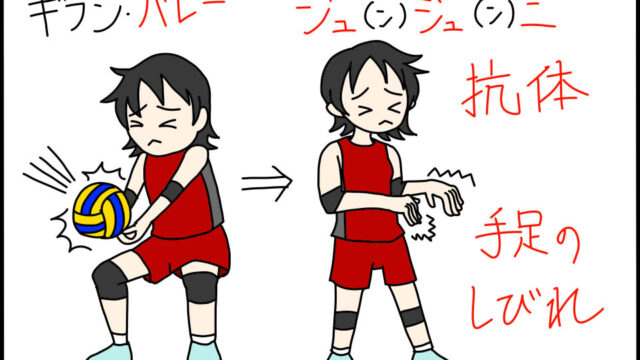
| 糖尿病神経障害 | ・グルコースからアルドース還元酵素によってソルビトールが作られる。高浸透圧物質であるソルビトールが神経細胞内で増加すると、神経細胞に水がはいり浮腫となり、神経細胞が障害を受ける ・両下肢のしびれ、感覚低下、痛などの末梢神経症状を呈するが、 進行すると神経細胞が障害され痛みを感じす感覚がなくなる ・比較的早期から知覚神経(しびれ感、疼痛)が生じ、 自律神経(起立性 低血圧、排尿困難)、 運動神経(脱力、眼瞼下垂)も次第に障害される ・自律神経障害として、 起立性低血圧、便通異常, 神経因性膀胱、勃起不全などの多様な症状を示す ・重症化すると足壊疽の原因となる |
| 糖尿病網膜症 | 眼底検査での網膜の出血・白斑網膜浮腫や新生血管の有無により ①網膜症なし、②単純網膜症、 ③ 増殖前網膜症、④増殖網膜症に分類 される ③ 以降には、眼科医の治療が必須である。 2型糖尿病患者は、 糖尿病と診断されたときに既に網膜症を発症していることがあるため、 糖尿病と診断されたら、必ず眼科を受診するよう指導する |
| 糖尿病腎症 | 糖尿病腎症により年間約 16,000人が新規透析導入となり、透析導 入の原因疾患の第1位である ・腎臓の結合組織であるメサンギウム領域が拡大し、糸球体構造の破 壊により機能の障害が生じる |
| 糖尿病壞疽 | 下肢の血液循環が低下し、潰瘍を形成して難治化し、進行すると壊疽を生じる |
糖尿病性末梢神経障害が起こるメカニズムは、糖尿病性末梢神経障害に用いる薬エパルレスタットの薬理作用の逆と覚える!
<エパルレスタットの薬理ゴロ>
●えばるスタッフ「あかんソルベやめよう神経痛い」
「えばるスタッフ」エパルレスタット(商:キネダック)
「あかん」アルドース還元酵素を阻害し、
「ソルべやめよう」神経内ソルビトール蓄積を抑制する。
「神経痛い」糖尿病による神経障害(しびれ、疼痛)に使う
この逆なので、障害が起きるメカニズムは、「アルドース還元酵素によってソルビトールが作られる」です。
検査
糖尿病の診断は血糖値や糖化ヘモグロビン(HbA1c)を測定する。微量アルブミン尿検査は糖尿病腎症の早期発見、病期分類に用いられる。
1 血糖値
①早朝空腹時血糖値126mg/dL 以上
②75gOGTT(75g経口ブドウ糖負荷試験)で2時間値200mg/dL以上
③ 随時血糖値200mg/dL 以上
④ HbA1cが6.5%以上 (NGSP)
①~④のいずれかが確認された場合は「糖尿病型」と判定する。ただし①~③のいずれかと④が確認された場合には、 糖尿病と診断してよい。 また、血糖値が糖尿病型を示し、かつ次のいずれかが認められる場合は、初回検査だけでも糖尿病と診断できる。
・口渇、多飲、多尿、 体重減少などの糖尿病の典型的な症状
(ゴロ)胃にろくなものがない空腹時

「胃にろく」126
「空腹時」空腹時血糖
空腹126に75の糖を負荷するので、糖負荷2時間は200(随時血糖も同じ値)
※あくまで暗記のためです。実際の理屈じゃないよ(単位全然違うし)。
(ゴロ)婿の一家はどっかへ
「婿」6.5%
「一家」およそ1カ月前の血糖状態
「どっかへ」糖化ヘモグロビン(HbA1c)
2血糖コントロールの指標(治療目標)
治療目標は年齢や低血糖の危険性、臓器障害などを考慮して個別に設定するため、すごく細かい話になるのでここでは割愛します。
ただし、覚えておいてほしいのは、上記のHbA1cなどの話は診断の話で、治療目標の時は数字が異なるということです。
【追記】糖尿病の治療目標とコントロール指標については、別記事にまとめましたので、興味がある方ぜひそちらも参考にしてください。

●血糖コントロールの指標の特徴
| 指標 | 基準値(正常域) | 特徴 |
| 糖化ヘモグロビン (HbA1c) |
4.6~6.2% | ・約1~2ヶ月前の血糖コントロール状態を表す ・ブドウ糖は赤血球膜を通過できるので、赤血球中のヘモグロビンは血糖濃度に応じて糖化ヘモグロビンを生成する ・糖化ヘモグロビン半減期は、赤血球寿命約 120日)に依存する ・長期的な血糖のコントロールの尺度として重要である |
| 糖化アルブミン(GA) | 11-16% | ・フルクトサミンは糖化血清タンパク質の総称であるが、 主として糖 化アルブミンを測定している ・アルブミンの半減期が約20日であることから、約2週間前の血糖コントロールを反映する |
| 1.5 アンヒドログルシトール (1,5-AG) |
14.0 μg/mL以上 | ・グルコースに構造式が類似したポリオールで、 正常では1,5-AGは、腎尿細管の 1,5-AG/マンノース/ フルクトース共輸送体によりほぼ 99.9%再吸収を受ける ・高血糖に伴うグルコース排泄により 再吸収が競合阻害を受け、1,5-AG が尿中へ喪失され、糖尿病患者では血中濃度が低下する |
3 インスリン分泌能の指標
インスリン分泌能の指標には血中インスリン (IRI)値と血中尿中Cペプチド(CPR) を用いる。 インスリン分泌能の測定は、膵臓ランゲルハンス島B(β) 細胞の機能を知る指標となるため、 経口血糖降下薬二次無効や2型糖尿病の薬剤選択に有用である。
●インスリン分泌能の指標の特徴
| 血中インスリン (IRI) |
インスリン抵抗性がある場合には、 代償的にインスリン過剰分泌が生じるため高インスリン血症を呈する |
| 血中尿中ペプチド (CPR) |
・Cペプチドはインスリンの前駆物質であるプロインスリンよりインスリンと等モル生成される ・Cペプチドは主として腎臓から尿中に排泄される。 血中や尿中Cペプチドの測定は膵臓ランゲルハンス島B(β)細胞 機能の目安となる ・肥満型糖尿病では、高インスリン血症を認めCペプチドも高値を示す |
4 インスリン抵抗性の指標
インスリン抵抗性の指標には早朝空腹時のインスリン分泌量と血糖値より算定される HOMA-IR が用いられる。そのため、治療目標値に達するよう適切な治療を行う必要が ある。
HOMA-IR = 空腹時インスリン値(μU/mL) × 空腹時血糖値 (mg/dL)/405
※1.6以下で正常、2.5以上でインスリン抵抗性があると疑う ただし、インスリン治療中の患者には用いない
②糖尿病の治療
糖尿病治療の目的は、糖尿病細小血管合併症と動脈硬化性疾患の発症と進展を防止し して、健常者と変わらない日常生活の質(QOL)の維持と寿命を確保することである。
1型糖尿病
インスリンの投与が原則である。 また、膵外作用を有する経口血糖降下薬はインスリン製剤と併用することがある。インスリン製剤は、皮下注射後の効果の持続時間により超速効型、速効型、中間型、持効型、及び混合型に分類される。また、 全てのインスリン製剤では低血糖の出現に注意を払う必要がある。 インスリン製剤による低血糖症状として発汗、動悸、頻脈、 手指振戦、 顔面蒼白を認め、血糖が70mg/dL以下では意識レベルの低下、 異常行動、 痙攣を生じやすく、 昏睡に陥る危険がある。
2型糖尿病
一般療法 (非薬物治療)
まず適切な食事療法と運動療法を行う。 食事療法と運動療法も医師による処方の1つ であるため患者に指示を出す。 これらを2~3ヶ月続けても良好な血糖コントロールが 得られない場合には薬物療法の適応となる。
●2型糖尿病の一般療法
| 一般療法 | 特徴 |
| 食事療法 | ・BMI を指標として理想体重を計算する。 BMI=22を目標とする BMI=体重(kg)/身長 (m) 2 ・適正なエネルギー摂取量は、通常男性では 1,600~2,000kcal、 女性 では 1,400~ 1,800kcal である。 食事のエネルギー量を適正化して血 糖値のコントロールを行う ・算出には食品交換表を利用する (1単位80kcalで 1日20単位が標準) |
| 運動療法 | ・適切な運動は、GLUT4を増加させ、細胞内へのグルコースの取込みを促進し、インスリン抵抗性を改善する (摂取したカロリー消費を目 的とするものではない) ・増殖網膜症による新鮮な眼底出血がある場合や、 腎不全の状態にある場合などは、 禁止あるいは制限する場合がある ・インスリン治療患者では、運動開始は食事2時間後が望ましい ・運動時の心拍数は、50歳未満では1分間に100~120拍、 50歳以上では1分間に100 拍以内にとどめる ・運動で消費したエネルギー分だけ食事を増やせるわけではない |
| ストレス管理 | ストレスにより、 インスリンに拮抗するホルモン分泌が促進される (アドレナリン、コルチゾールなど) |
(2) 薬物治療
食事・運動療法で十分な効果が得られない2型糖尿病の治療に用いられる。 スルホニル尿素薬(SU薬)は投与により肥満が生じやすく、 数年すると二次無効となる例がある。 二次無効とは、 SU 薬投与後、 しばらくは有効でも投与中に臨床効果がなくなる場合を いう。 肥満を合併する場合にはピグアニド薬が用いられることが多い。 DPP-4阻害薬 やインクレチン関連薬は低血糖の危険性や肥満になることが少ない。 食後高血糖改善薬 単独では発症早期に、 食後高血糖の改善のために用いる。
なお各種薬理については、別にゴロと一緒にまとめているのでそちらを参考にしてください。
剤 薬理ゴロ-320x180.jpg)